Endoskopische Bandscheiben-OP
Wie entstehen Bandscheibenvorfälle der LWS?
Die meisten Bandscheibenvorfälle treten nach hinten (=dorsal) aus. Dies hängt mit der Anatomie der Bandstrukturen zusammen. Voraussetzung für einen Vorfall ist ein Riss im Bandscheibenring (Anulus). Durch diesen Riss kann der Kern oder Teile des Kerns austreten und drückt dann auf Nervenwurzeln und/oder den Duralsack. Ein Riss im Anulus entsteht durch Torsionskräfte – also Scherbewegungen, weniger durch senkrechten Druck und Kompression. In den meisten Fällen spielt eine genetische Veranlagung eine Rolle. Berufliche Belastungen können eine Verschlimmerung verursachen, sind jedoch meist nicht ursächlich.
Welche Symptome macht ein lumbaler Bandscheibenvorfall?
Grundsätzlich sollte man den Rückenschmerz (Hexenschuss) vom Beinschmerz (Ischias) unterscheiden.
Drückt der Bandscheibenvorfall mittig auf den Duralsack, kann das einzige Symptom Rückenschmerz sein. Man spricht auch von „Lumbalgie“ oder im allgemeinen Sprachgebrauch von „Hexenschuß“, wobei dieser meist andere Ursachen hat.
Ist die Kompression erheblich, kann auch ein ein- oder beidseitiger Beinschmerz dazukommen. Drückt der Vorfall seitlich (mediolateral) auf eine Nervenwurzel entsteht der klassische Beinschmerz (ggf plus Rückenschmerz). Das wird allgemein als „Ischias“ oder „Ischialgie“ bezeichnet.
Durch die Kompression der Nervenwurzel(n) kann es zu Gefühlsstörungen, Taubheit, Mißempfindungen und zu Lähmungen kommen. Dabei ist die Art der Gefühlsstörung und Lähmung abhängig von der Lokalisation des Bandscheibenvorfalles und der jeweils betroffenen Nervenwurzel. Neurologisch kann man anhand des Reflexmusters, der betroffenen Muskeln und der Ausbreitung der Gefühlsstörung auf die Höhe der betroffenen Bandscheibe rückschließen.
So weist eine Taubheit am Fußrücken und der Großzehe verbunden mit einer Schwäche der Fuß – und Großzehenhebung auf eine Wurzelschädigung der L5 Nervenwurzel, eine Taubheit der Fußsohle und des Fußaussenrandes mit Fußsenkerschwäche (Zehenspitzenstand) auf eine S1 Läsion hin. Bei einer L5 Schädigung gibt es zusätzlich das Trendelenburg Zeichen, bei dem auf der betroffenen Seite der Einbeinstand erschwert ist, da das Becken abkippt, bedingt durch die Lähmung der L5-versorgten Becken- und Gesäßmuskulatur.
Wie diagnostiziert man einen Bandscheibenvorfall (BSV)?
Am Anfang sollte immer das ausführliche Gespräch stehen. Mit einigen gezielten Fragen kann dann der Arzt die Symptome eingrenzen und führt dann eine gründliche neurologische Untersuchung durch. Diese beinhaltet besonders die Prüfung der Sensibilität und die der Motorik, also der Kraft und der Koordination. Darüber hinaus wird der Stand, der Gang und die Flexibilität der Rumpfbewegung und des Rückens beurteilt.
Die wichtigste Untersuchung ist die Kernspintomographie (MRT). Eine konventionelle Röntgenaufnahme, auf der die knöchernen Strukturen zu sehen sind und die mit einer lediglich geringen Strahlenbelastung verbunden ist, kann ergänzend weitere Informationen liefern.
Die Computertomographie (CT sollte nur angewendet werden, wenn eine Kontraindikation zur Kernspintomographie (Herzschrittmacher, bestimmte Implantate) besteht..
Ein Vorfall kann rein in der Mittellinie des Spinalkanals auftreten aber auch seitlich oder er kann nach oben oder unten abrutschen. Man spricht von medialen, mediolateralen, lateralen, foraminalen, cranialen und caudalen Vorfällen / Sequestern. Diese Einteilung ist für die auftretende Symptomatik aber auch für die ggf erforderliche OP Planung sehr wichtig.
Welche Therapiemöglichkeiten gibt es außer der OP für den lumbalen BSV?
Der Körper heilt viele Vorfälle selbst und Ziel einer Therapie ist es, diesen Vorgang zu beschleunigen und die Zeit der Abheilung mit Medikamenten und konservativen Maßnahmen zu überbrücken, speziell eine Schmerzlinderung oder Schmerzfreiheit zu bewirken. Teilweise baut der Körper das ausgetretene Material komplett ab oder es schrumpft.
Die Ansätze sind vielfältig, sowohl in der klassischen „Schulmedizin“, also der evidenzbasierten Therapie als auch in der Alternativmedizin.
Klassisch ist die Verordnung von Schmerz- und Entzündungshemmern (Nichtsteroidale Antiphlogistika = NSAR, z B Ibuprofen, Diclofenac), weiteren Schmerzmitteln und ggf Cortison. Dazu kommt die Krankengymnastik und die Manualtherapie plus Osteopathie.
In der Alternativmedizin reicht das Spektrum von der Akupunktur über die TCM (Traditionelle Chinesische Medizin) bis zur Homöopathie.
Bei vielen Patienten ist es sinnvoll, zunächst einen Therapieversuch mit periradikulären Injektionen (PRT), epiduralen Injektionen (TESI) oder epiduralen Kathetern zu machen.
Welche OP Verfahren gibt es derzeit?
Bei den modernen OP Verfahren unterscheidet man die Mikrochirurgie (mikroskopisch) von der Endoskopischen Chirurgie (interlaminär – transforaminal).
Auch offene Operationen mit einer Lupenbrille oder gänzlich ohne optische Hilfsmittel sind in Deutschland noch weit verbreitet.
Bei der Mikrochirurgie wird ein offener Zugang über einen kleinen Hautschnitt in der Mittellinie des Rückens gewählt. Nach Beiseiteschieben der Muskulatur und Eröffnen des gelben Bandes (Ligamentum flavum) werden unter Verwendung eines OP Mikroskops die Nerven vorsichtig beiseite geschoben und der Bandscheibenvorfall mit kleinen Instrumenten entfernt.
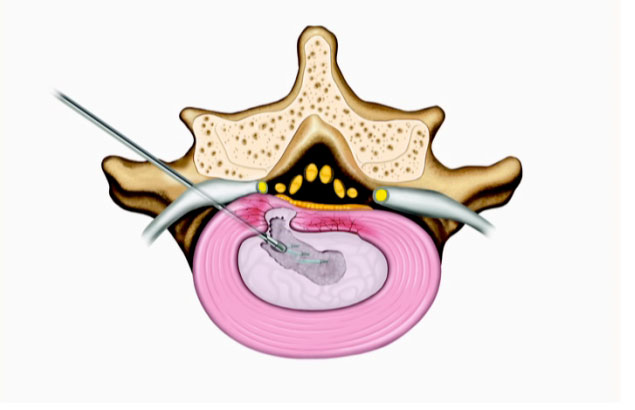
Bei der endoskopischen Intervention ist kein offener Zugang erforderlich. Über eine 1cm große Öffnung in der Haut wird eine optisches Instrument mit Kamera eingebracht, das eine Lichtquelle, eine Spülung und einen Arbeitskanal enthält. Die Bilder werden auf einen Monitor übertragen und der Operateur arbeitet unter Videokontrolle, vergleichbar einer Knie-Arthroskopie.
Was sind die Vorteile der endoskopischen OP?
Für den Patienten sichtbar ist zunächst die nur 1cm kleine Wunde. Eine wesentliche Besonderheit des transforaminalen Eingriffs (von der Seite) ist, dass dieser in der Regel ohne Vollnarkose durchgeführt werden kann. Patienten schätzen die sogenannte Analgosedierung sehr, da sie selbst atmen, ansprechbar sind und sich dennoch an wenig erinnern können. Diese Art der Narkose trägt auch zu einer schnelleren postoperativen Fitness und Mobilität bei.
Der seitliche (transforaminale) Zugang hat den weiteren Vorteil, dass das Risiko einer Narbenbildung um die Nerven erheblich reduziert ist. In unserem Patientengut gab es nur 2 Fälle, die beide durch epidurale Injektionen eine deutliche Verbesserung erfahren haben.
Mehrere vergleichende Studien bestätigen diese Erfahrungen: So ist die Operationszeit bei einem endoskopischen Vorgehen deutlich kürzer, die Rückkehr an den Arbeitsplatz schneller und die Rate schwerer Komplikationen geringer.
Nach endoskopischen Eingriffen können die Patienten bereits nach 1-2 Stunden aufstehen. Die Notwendigkeit einer aufwendigen Nachbehandlung oder stationären Reha besteht nicht, eine rasche Rückkehr in das normale Leben und in den Beruf ist bei nicht-körperlicher Tätigkeit möglich. Die tatsächliche Nachbehandlung wird aber individuelle mit dem Patienten besprochen und hängt auch vom intraoperativen Befund ab.
Die endoskopische Methode eignet sich auch zur Erweiterung einseitiger Spinalkanalstenosen und zur Entfernung von synovialen (von den kleinen Wirbelgelenken ausgehenden) Zysten. Nicht geeignet ist sie zur Behandlung von Spinalkanalstenosen, die meist knöchern, arthrogen oder durch erhebliche Verdickung der Ligamenta flava entstehen. Diese Erkrankung sollte mikrochirurgisch behandelt werden.
Gibt es Nachteile der endoskopischen OP?
Nicht jeder lumbale Bandscheibenvorfall ist für die Methode geeignet. Mit transforaminaler und interlaminärer endoskopischer Technik zusammengenommen können wir jedoch etwa 90 % aller Bandscheibenvorfälle, bei denen wir eine Indikation zur Operation sehen, erfolgreich behandeln. Bei über 1.500 solcher durch uns durchgeführten Eingriffe war es noch in keinem Fall notwendig, intraoperativ auf ein offenes Verfahren zu wechseln.
Die Häufigkeit eines Rezidiv-Vorfalles (erneuter Vorfall an derselben Stelle) ist bei endoskopisch operierten Patienten etwa genau so hoch wie nach den anderen OP-Techniken und liegt bei 5-10%.
Das Erlernen der endoskopischen Operationstechnik ist aufwendig und die Lernkurve für den Operateur ist lang. Daher hängt das Operationsergebnis wesentlich von der Erfahrung des Operateurs ab.
Epiduroskopie (EDS)
Bei der Epiduroskopie wir eine sehr kleine Kamera (Optik) in den Wirbelkanal (hier in den sog. Epiduralraum) eingeführt. Dies ist vergleichbar mit der Endoskopie zum Beispiel des Darms oder auch mit einer Arthroskopie bei der Spiegelung von Gelenken.
Der Eingriff geschieht in der Regel sehr schonend über eine kleine Öffnung oberhalb vom Steißbein, dem sog. Hiatus sakralis. Hier können dann sehr genau auf einem Monitor krankhafte Zustände, wie z.B. bei Fällen von stattgefunden und fehlgeschlagenen Bandscheibenoperationen (dem sog. Postnukleotomiesyndrom oder auch Failed back-Syndrom), beurteilt werden.
Die Idee der Epiduroskopie gibt es bereits seit mehr als 50 Jahren. Erst durch verfeinerte Techniken insbes. der Bildgebung konnte diese jedoch in den 90er Jahren deutlich verbessert werden. Lange war es jedoch im Wesentlichen nur eine diagostische Methode, mit der z.B. unklare Schmerzsyndrome bei zudem nicht eindeutigem Kernspintomogramm untersucht werden konnten. Vor allem die Italiener Prof. William Raffaeli und seine Kollegin Frau Dr. Donatella Righetti aus Rimini erweiterten diese Technik vor etwa 10 Jahren. So wurde ein spezieller Ballonkatheter, ähnlich dem Fogartykatheter aus der Kardiologie, entwickelt, um den oft sehr engen Epiduralraum zu weiten und dadurch auch mehr Sicht zu erlangen. Die Menge an Kochsalzlösung, die zur Verbesserung der Sicht in den Epiduralraum eingespritzt wird, kann so um bis zu 50 % reduziert werden. Zudem wurde eine bestimmte Hitzesonde entwickelt, die mit Radiofrequenz und Temperaturen nicht über 60° C hartnäckige Verklebungen und Vernarbungen lösen und gleichzeitig auch Blutungen stillen kann. Hier ist sie dem sonst oft verwendetem Laser als deutlich schonender Maßnahme überlegen. So liegt mittlerweile eine sehr ausgefeilte Technik und auch ein Angebot von verschiedenen Hilfsmitteln vor, um hier bei der EDS auch effektiv behanden zu können.
Der Eingriff kann ambulant oder auch stationär in leichter Dämmerschlafnarkose durchgeführt werden. In manchen Fällen ist am Ende der EDS die Einführung und Platzierung eines Epiduralkatheters unter Sicht sinnvoll. Darüber können dann noch über 2-3 Tage abschwellende Medikamente eingespritzt werden.
Zusammenfassend sind Indikationen für die Epiduroskopie folgende
- Postnukleotomiesyndrom mit epiduralen Vernarbungen nach Bandscheibenoperation („Failed-Back-Surgery- Syndrom, FBSS“)
- Verengter Wirbelkanal (Spinalstenose)
- Erweiterte Diagnostik bei unklaren Schmerzsyndromen an der Wirbelsäule
- Exakte Positionierung eines Epiduralkatheters unter Sicht mit Einspritzung von abschwellenden Medikamenten
- Alle Arten von Nervenwurzelreizsyndromen, die durch herkömmliche Maßnahmen keine Besserung erfahren, aber auch keine Indikation für einen offenen Eingriff darstellen.


Nukleoplastie (mit dem YESDISC-Katheter)
Bei Bandscheibenvorwölbungen oder -vorfällen an der Hals- und Lendenwirbelsäule
Bandscheibenvorwölbungen oder Vorfälle an der HWS und LWS können therapieresistente Nacken-/ Rückenschmerzen, ausstrahlende Schmerzen in Schulter, Arm, unterer Rücken und Beine sowie Taubheit und Schwäche hervorrufen. Die Bandscheibe drückt hierbei auf das Rückenmark oder eine Nervenwurzel.
Sollte es durch die üblichen konservativen Therapiemaßnahmen wie Krankengymnastik und Injektionen, röntgenologisch oder computertomographisch unterstützt, zu keiner deutlichen Beschwerdelinderung kommen, steht ein minimalinvasives Verfahren zur Verfügung.
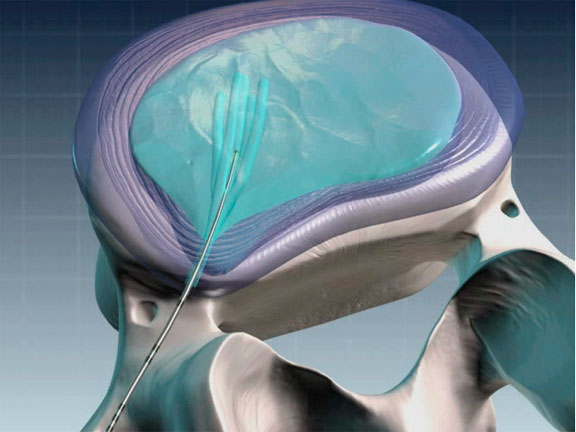
Bei der Nukleoplastie (Nucleoplasty) wird mit einer Hohlnadel ein präziser, millimeterdünner Weg zur betroffenen Bandscheibe hergestellt. Es ist somit kein Schnitt erforderlich. Durch diese Nadel wird anschließend eine sehr dünne Sonde in den weichen Bandscheibenkern (Nucleus pulposus) eingeführt.
An der Sonden-Spitze wird im betroffenen Bandscheibenbereich ein Plasmafeld erzeugt und schadhaftes Bandscheibengewebe, welches die Vorwölbung verursacht, verdampft und über die Nadel abgeleitet (sog. Coblation).
Die Rückbildung der Vorwölbung und somit die Entlastung des Rückenmarkes oder der Nervenwurzel, wird dadurch erreicht.
Es können somit nicht nur Vorwölbungen der Bandscheibe, sondern auch alle Arten von Bandscheibenvorfällen behandelt werden, bei denen der äußere Faserring noch erhalten ist (sog. gedeckte Bandscheibenvorfälle).
Der neue YESDISC-Katheter erlaubt zudem mittels patentiertem Steuermechanismus in der Bandscheibe eine einfache und präzise Navigation, sowohl in Längsrichtung, als auch in der Neigung der Katheterspitze. Auf diese Weise kann der Läsionsbereich punktgenau behandelt werden, ohne angrenzendes Gewebe zu beeinträchtigen. Der Katheter eignet sich auch zur Behandlung des sog. discogenen Schmerzes, bei dem es durch chronische Abnutzung der Bandscheibe zur Einsprossung von schmerzhaften Nerven in den Bandscheibenring (Anulus fibrosus) kommt.
Die Behandlung ist problemlos ambulant in Lokalanästhesie (bei Bedarf auch in leichter Dämmerschlafnarkose) möglich.
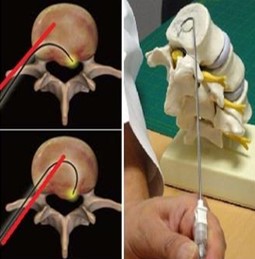
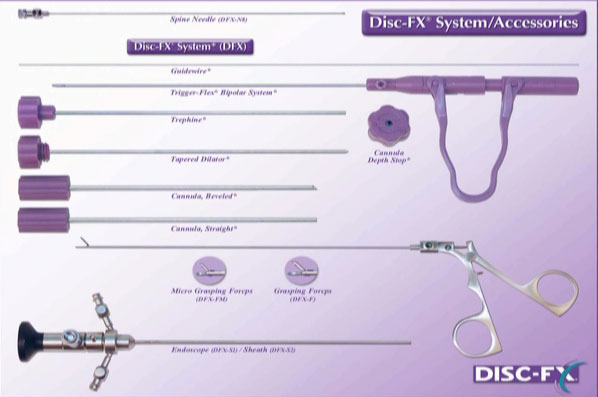
Endoskopisch assistierte Mikrodiskektomie mittels DISC-FX™
Disc-FX™ System ("4 in 1") Fa. Elliquence LLC- Bei Bandscheibenvorwölbungen und -vorfällen an der LWS
Zur Behandlung von Bandscheibenvorfällen oder -vorwölbungen an der LWS bestand bisher die Wahl zwischen zwei verschiedene Therapieverfahren: Zum einen die mechanischen Verfahren wie die "klassische" minimalinvasive Nukleotomie, mit Entfernung des vorgefallenen Bandscheibengewebes über Mikro-Zangen, und zum anderen die thermischen Verfahren wie IDET und Acutherm. Diese können vorgewölbtes Bandscheibengewebe durch Hitzeeinwirkung gezielt schrumpfen (sog. "Shrinking").
Als neues und innovatives Verfahren stellt das Disc-FX™ System eine Kombination aus beiden Verfahren dar und kann somit die Effektivität der Therapie deutlich erhöhen.
Die oben genannten Bandscheibenveränderungen verursachen einen tiefsitzenden Kreuzschmerz mit oder ohne Ausstrahlung in die Beine. Sollte es durch die üblichen konservativen Maßnahmen wie Krankengymnastik und Injektionstherapie zu keiner deutlichen Beschwerdelinderung kommen, so steht mit dem Disc-FX™ System ein innovatives, minimalinvasives Verfahren zur Verfügung.
Nach dem Setzen einer Lokalanästhesie wird mit Hilfe einer Hohlnadel die geschädigte Bandscheibe punktiert, ohne dabei die angrenzenden Strukturen zu verletzen. Durch das Einspritzen von Kontrastmittel werden die geschädigte Bandscheibe und das "kranke" Bandscheibengewebe sichtbar gemacht (Discographie). Anschließend stehen mehrere Behandlungsprinzipien zur Verfügung wobei die verschiedenen Instrumente über diese Hohlnadel, welche als Arbeitskanal dient, in die Bandscheibe eingeführt werden können.
Zum Einen kann mit einer millimetergroßen "Zange" direkt "krankes" Bandscheibengewebe, im Sinne einer Nucleotomie, mechanisch entfernt werden. Ebenso kann hiermit schadhaftes Gewebe aus dem Faser-Ring der Bandscheibe entnommen werden.
Zum Anderen können mit der Radiofrequenztherapie zusätzlich "überschüssiges" Bandscheiben-Gewebe und die in den degenerativ veränderten Faserring eingewachsenen Gefäße und Nerven zerstört werden und das kollagene Gewebe gefestigt werden.
Zum Abschluss kann über ein Endoskop der OP-Bereich inspiziert werden.
Der Eingriff wird in Analgosedierung durchgeführt, d.h. es ist keine Vollnarkose notwendig. Der Patient liegt während der Operation auf dem Bauch oder auf der Seite und wird von einem Anästhesisten überwacht.
Bereits wenige Stunden nach dem Eingriff kann der Patient aufstehen. In den ersten zwei Wochen nach dem Eingriff ist das Tragen eines leichten Stützkorsetts sinnvoll. Nach wenigen Tagen ist bereits die Wiederaufnahme einer leichten Tätigkeit möglich. Eine allgemeine körperliche Schonung sollte in den anschließenden Wochen beherzigt werden, eine stationäre Rehamaßnahme ist jedoch nicht notwendig.
Dynamische Stabilisierung mit Intraspine®
Bei Verengung des Rückenmarkkanals mit ausstrahlenden Schmerzen in die Beine beim Laufen (Spinalstenose).
Die lumbale Spinalkanalstenose (LSS, Verengung des Rückenmarkkanals) ist eine Manifestation der mit zunehmenden Alter natürlich einsetzenden Abnutzung der Wirbelsäule, die oft im fünften oder sechsten Lebensjahrzehnt symptomatisch wird.
Wegen der steigenden Lebenserwartung der Population erreichen mehr und mehr Menschen ein Alter, in dem dieses Leiden auftritt und einen chirurgischen Eingriff erforderlich macht. Bei der LSS kommt es durch Vorwölbungen der abgenutzten Bandscheiben, Vergrößerung der benachbarten Wirbelgelenke und verdickter Bänder zu einer Einengung des Rückenmarks und der abgehenden Nerven. Die Symptome werden oft durch Streckung der Wirbelsäule verstärkt, während sie durch Krümmung gelindert werden.
Folgende Symptome sind typisch für eine lumbale Spinalkanalstenose
- Dumpfe bzw. diffuse Rückenschmerzen, die in die Beine ausstrahlen
- Taubheit und "Kribbeln" im Gesäß, Oberschenkel oder Wade
- Schwäche bzw. Gleichgewichtsstörungen
- Verringerte Belastbarkeit bei körperlichen AnstrengungenDie Symptome verstärken sich, nachdem eine bestimmte Strecke gegangen oder eine bestimmte Zeit gestanden wurde.
Die Symptome verringern sich beim
- Sitzen
- vorwärts Beugen (hier typisch z.B. beim Radfahren)
- Hinlegen
Methode
Der Krankheitsprozess der lumbalen Spinalkanalstenose läuft in der Regel langsam ab. LSS wird zunächst konservativ behandelt, z.B. medikamentös, krankengymnastisch und mit Injektionen u.a. mit Corticosteroiden. Bleiben diese Maßnahmen erfolglos, so bleibt nur die Operation. Standard dafür ist die sog. offene mirkochirurgische Dekompression, d.h. Erweiterung des Rückenmarkkanals.
Ziel des chirurgischen Eingriffs ist die Druckentlastung von Rückenmark und Nerven. Dieser Eingriff erfolgt unter Vollnarkose und erfordert u. U. einen Krankenhausaufenthalt von mehreren Tagen, gefolgt von einer längeren Rehabilitationszeit.
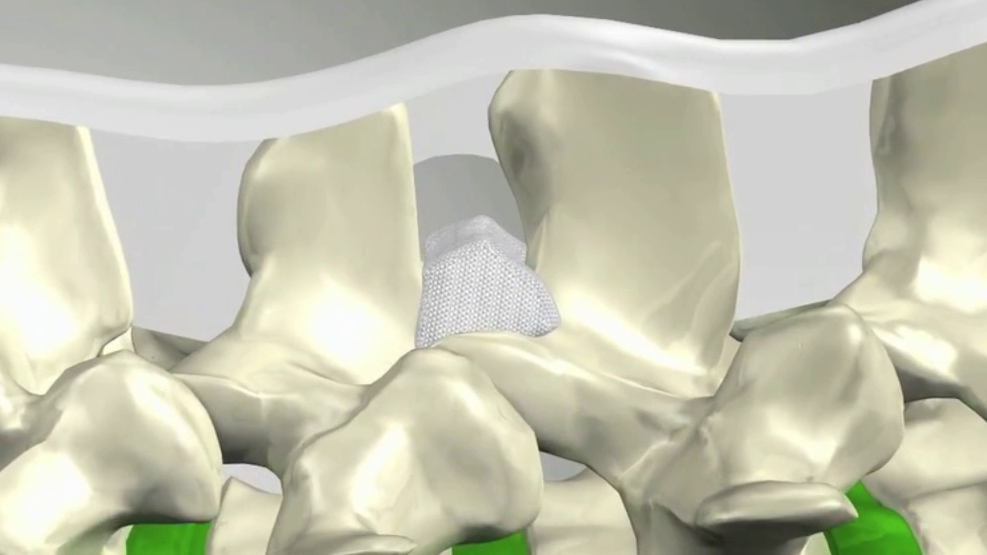
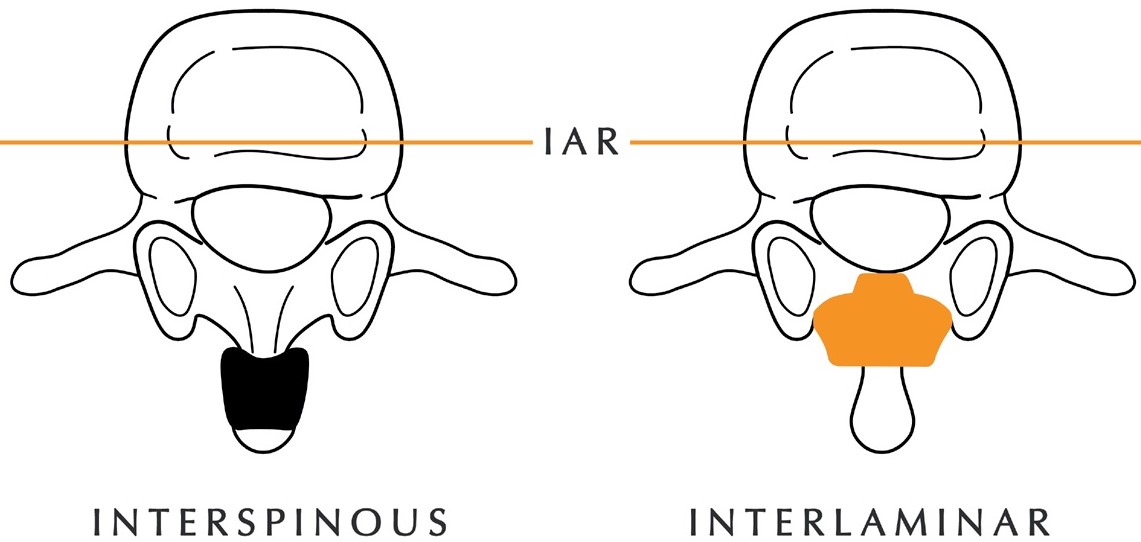
Ist die Verengung noch nicht soweit fortgeschritten, betrifft nur 1 oder 2 Segmente und liegen noch keine neurologischen Ausfallserscheinungen vor, so kann auch ein sog. Platzhalter (Spacer) eine sinnvolle Alternative sein. Im Vergleich zu den früheren, interspinös, d.h. zwischen die Dornfortsätze eingesetzten Implantaten, die biomechanische Nachteile gezeigt haben, bietet das interlaminär, d.h. zwischen die Wirbelbögen eingebrachte Intraspine-Implantat, deutliche Vorteile.
Dabei wird zwischen die Wirbelbögen, d.h. auch etwas tiefer und damit näher an der biomechanisch wichtigen Drehachse des Bewegungssegmentes, ein kleines Silikonimplantat eingesetzt, welches den Wirbelkanal und die entsprechenden Nervenaustrittskanäle auf dieser Etage aufspreizt und damit erweitert. Zusätzlich werden die Bandscheibe und die Wirbelgelenke um bis zu 40 % entlastet.
Durch die speziellen Eigenschaften des Silikonmaterials wird zudem der angrenzende Knochen deutlich besser geschont als bei den früheren Titanimplantaten.
Ist die Verengung bereits ausgeprägt, so kann zusätzlich vor Einbringung des Intraspine-Implantates noch eine schonende, mikrochirugische Erweiterung des Wirbelkanals erfolgen.
Diese Operationsmethode ist nicht in allen Fällen der Wirbelkanalsverengung (Spinalstenose) im Lendenwirbelsäulenbereich sinnvoll bzw. möglich. Die Entscheidung für und wider muß individell anhand der aktuellen Beschwerden und der Kernspintomographie entschieden werden.
Indikationen (an der LWS)
- leichte bis mittelgradige Spinalstenose mit/ohne Foramenstenose
- schmerzhafte degenerierte Bandscheibe
- nach Operationen von Bandscheibenvorfällen bei jüngeren Patienten, um die schnelle Abnutzung des mobilen Segmentes zu verhindern
- schmerzhafte Wirbelgelenksarthrose
- Anschlußüberlastung nach vorherigen Versteifungsoperationen

MultiZYTE®
endoskopische Facetten- und ISG- Denervierung
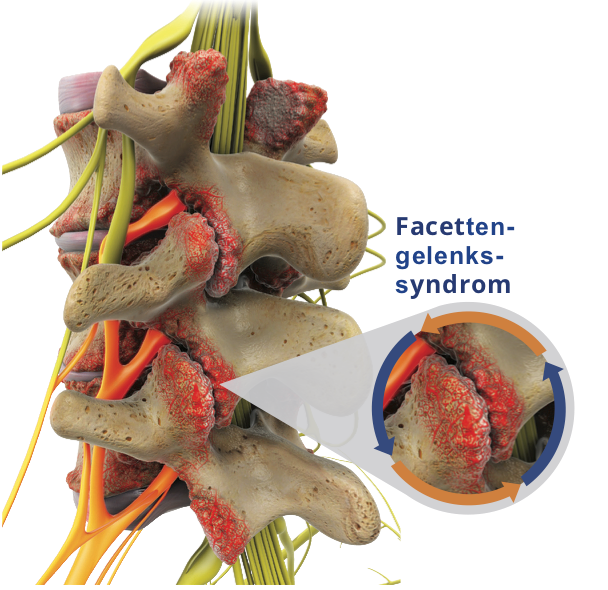
Rückenschmerzen, die von den Wirbelgelenken (auch Facettengelenke genannt) ausgehen, sind gerade bei älteren Menschen aufgrund von Verschleißerscheinungen ein häufiger Grund von chronischen Rückenschmerzen (sog. Spondylarthrose).
Sind die Ursache der Beschwerden z.B. auch durch sog. diagnostische Facetteninfiltrationen gesichert, so können in vielen Fällen nach einer erfolglosen konservativen Behandlung (z.B. Schmerzmittel, Physiotherapie) zunächst therapeutische Facetteninfiltrationen (u.a. mit Cortisonzusatz oder auch Hyaluronsäure) eingesetzt werden.
Hält die Wirkung nach solchen Einspritzungen jedoch immer kürzer an, so bietet sich für eine längerfristige Besserung eine thermische Facettendenervierung (auch Thermokoagulation genannt) an. Hier kann es jedoch manchmal recht schnell wieder zum Nachwachsen der zuvor verödeten Schmerznerven kommen, so dass die Dauer der Besserung dann nur recht kurz ist.
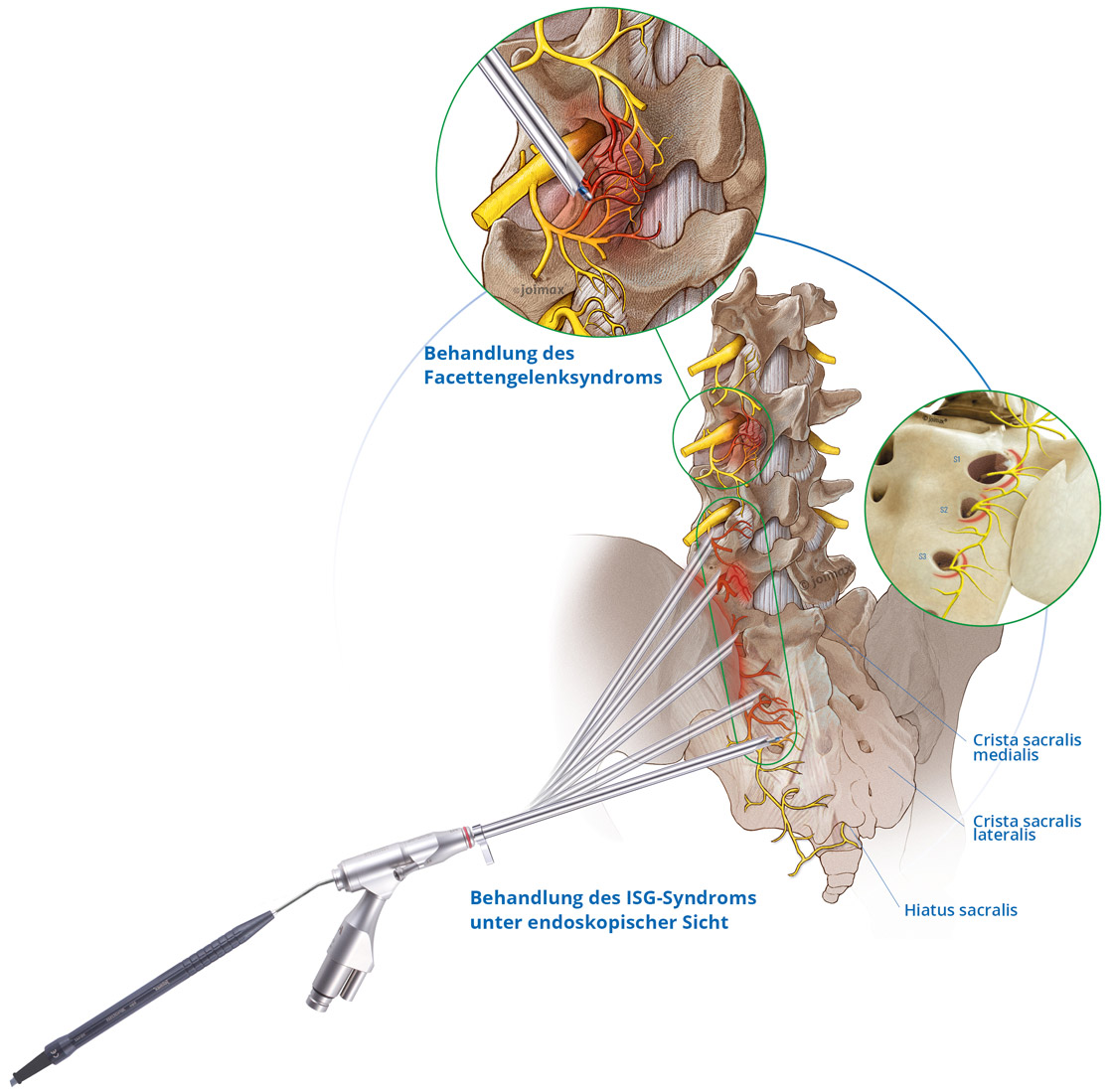
Mit der Endoskopische Facettendenervierung (MultiZYTE®) besteht nun die Möglichkeit das Wiedereinsprossen der Schmerznerven deutlich zu verzögern.
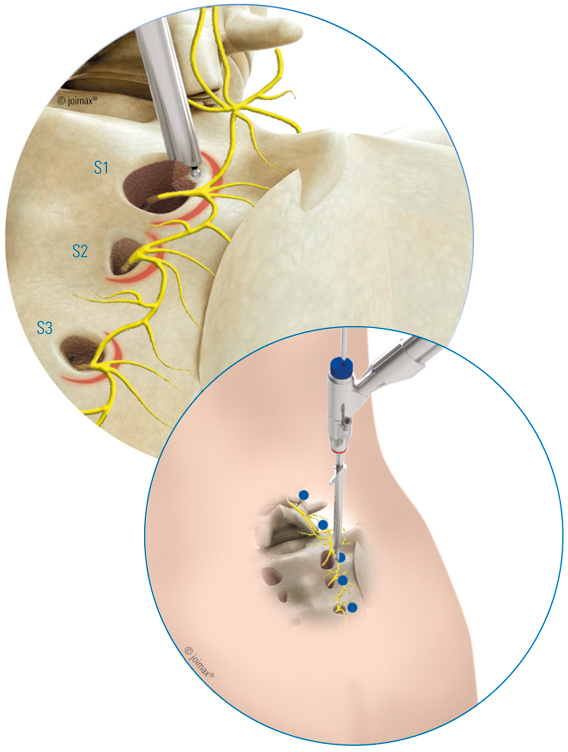
Durch einen minimalinvasiven Zugang wird unter Röntgenkontrolle das dünne Endoskop durch eine Arbeitshülse an das Facettengelenk geführt. Das schmerzende Areal wird dann unter Sicht mit einer Radiofrequenzsonde verödet. Zusätzlich können gezielt und unter Sicht mit einer Mikrofasszange Anteile der entzündeten Gelenkkapsel entfernt und der ganze Bereich ausgiebig gespült werden.
Durch dieses kombinierte Verfahren (thermisch und mechanisch) besteht eine höhere Chance auf eine langfristige Besserung.
Durch das entstehende Narbengewebe an der Gelenkskapsel können sich die Nervenenden nämlich schwer wieder verbinden. Indem sowohl der Nerv selber, als auch der Anknüpfungspunkt des Nerves behandelt werden, wird die Möglichkeit minimiert, dass der Nerv sich regeneriert und erneut Schmerzen weiterleiten kann.
Das gleiche System kann auch bei der ISG-Denervierung angewendet werden.
Vorteile und Ziele der Behandlung mit MultiZYTE®:
- Die Behandlung ist auf ein langfristiges Ergebnis ausgelegt.
- Minimalinvasives Verfahren, d.h. keine großen Hautschnitte am Rücken, nur kleine Stichinzisionen
- Arbeiten unter Sichtkontrolle optimiert die Sicherheit und Gründlichkeit
- intensive Spülung der entzündeten gelenke während des Eingriffs möglich
- Kurzer stationärer Aufenthalt

DTRAX™
Perkutanes Verfahren zur Dekompression und Fusion der HWS
Bei hartnäckigen Schmerzen im Nacken- bzw. HWS-Bereich (Cervicalgien), ggf. auch mit Ausstrahlung in die Arme (Cervicobrachialgien) bedingt durch einen fortgeschrittenen Verschleiß der Bandscheiben (Osteochondrose) bzw. Wirbelgelenke (Facettengelenksarthrose) mit Kompression auf eine oder mehrere Nervenwurzeln war bisher ausschließlich eine offene Operation möglich.
In wenigen Fällen ist hier eine mikrochirurgische Erweiterung des Nervenaustrittkanals von hinten (dorsal) (Operation nach Frykholm) geeignet. In den meisten Fällen muß jedoch von vorne (ventral) die verschlissene Bandscheibe entfernt und das Segment (oder auch mehrere) mit Beckenkammspan, Cage oder Platte versteift werden (sog. ventrale Dekompression und Fusion).
Mit dem sog. DTRAX-Verfahren steht ein perkutanes und damit schonendes Verfahren zur Verfügung. Dabei wird von hinten über eine kleine nur ca. 1 cm lange Hautinzision ein Arbeitskanal an das Wirbelgelenk der betroffenen Etage vorgeschoben. Über diese Kanüle wird dann das betroffene Gelenk präpariert und anschließend ein kleines keilförmiges Titanimplantat eingeschoben. Dieses ist mit einem künstlichen Knochenersatzstoff gefüllt und führt zum Einen zu einer indirekten Erweiterung des verengten Nervenaustrittkanals (Neuroforamen), zum Anderen zu einer notwendigen Versteifung des betroffenen Gelenkes. Dieses wird auf der anderen Seite entsprechend wiederholt. Sind mehrere Etagen betroffen, so kann das Verfahren natürlich auch gleichzeitig an mehrere Segmenten durchgeführt werden.
Die ganze Operation dauert bei einem Segment maximal 30 min. Der Eingriff ist im Vergleich zu einer herkömmlichen Dekompression mit Versteifung deutlich weniger traumatisierend. Da der Wirbelkanal nicht eröffnet werden muß, besteht zudem keine Gefahr der Narbenbildung im Spinalkanal. Die Rehabilitationszeit nach der Operation ist somit in der Regel auch deutlich verkürzt.
Das DTRAX-Verfahren ist bei folgenden Krankheitsbildern indiziert
- Wurzelreizsyndrom der HWS
- HWS-Beschwerden (Cervicalgien) aufgrund von starker Bandscheiben und / oder Wirbelgelenksabnutzung


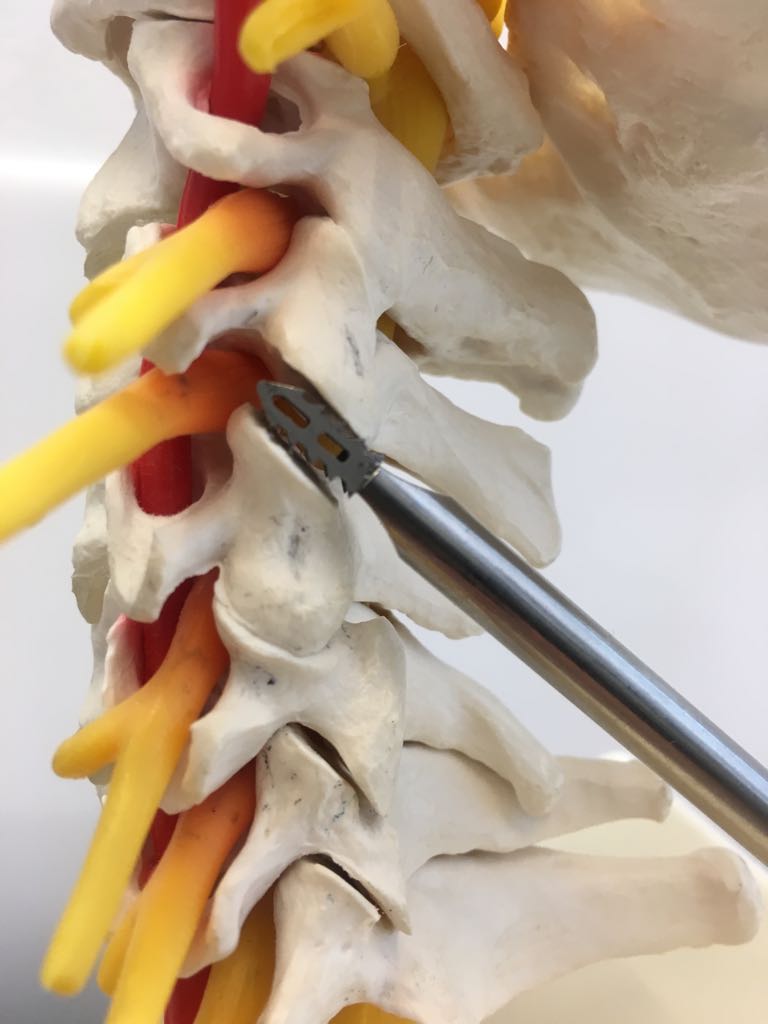
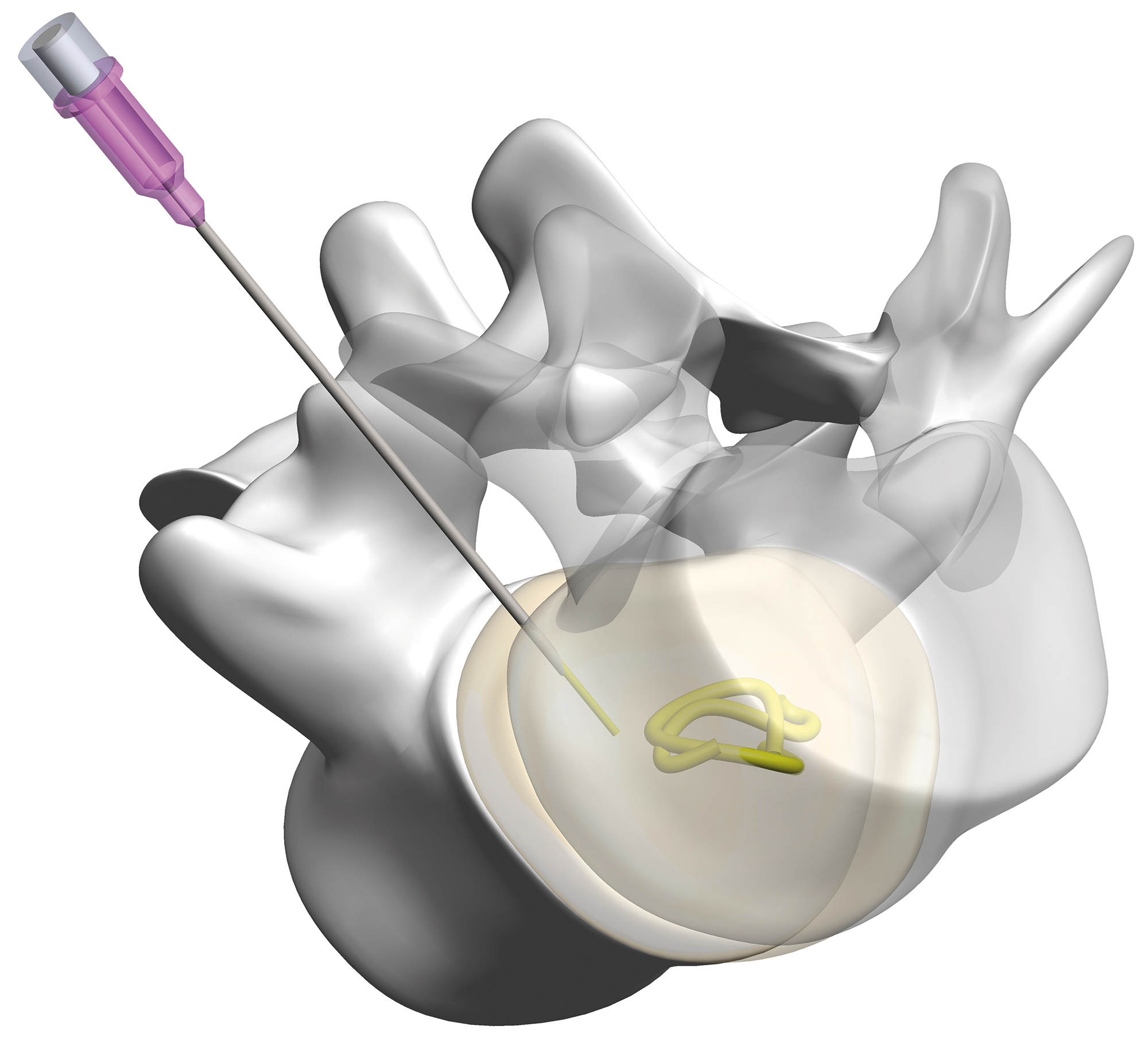
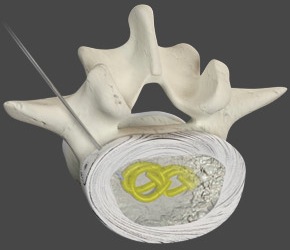
DiscMaxx Hydrogel™
Chronische Rückenschmerzen resultieren häufig durch einen Bandscheibenverschleiß (Chondrose oder Osteochondrose). Diese nicht selten bereits in jüngeren Jahren auftretende Veränderung resultiert aus einer Abnahme der Flüssigkeitsspeicherung in der Bandscheibe.
Dies führt zu einer zunehmenden Austrocknung des gallertartigen Kerns (Nukleus) im Zentrum der Bandscheibe. Dieser kann somit auch seine Pufferfunktion nur noch eingeschränkt ausüben. Überlastungsreaktionen an den angrenzenden Grund- und Deckplatten der Wirbel (sog. Wirbelkörperödeme) sowie Vordringen des Bandscheibengewebes in den Wirbelkanal mit Druck auf die Nerven sind die Folge.
Ein neurartiges Hydrogelkissen kann diesen Prozeß nun sehr schonend entgegenwirken und somit einen neuen Puffer mit Druck- und Schmerzentlastung erwirken.
Dieses biologische Verfahren (DiscMaxx Hydrogel™) hilft die Wasseraufnahme und Speicherung in der Bandscheibe zu verbessern und hat auch positive Auswirkungen auf den pH-Wert des Kerns.
Die Behandlung kann ambulant oder auch kurzstationär in lokaler Betäubung oder Dämmerschlafnarkose erfolgen. Mit einer 1,25 mm dicken Einführungsnadel wird unter Röntgenkontrolle die entsprechende Bandscheibe punktiert und dann 1 - 2 Implantate pro Etage eingeführt.
Der Vorteil des neuen Implantats gegenüber dem Vorgängermodell besteht darin, daß es einen Röntgenmarker besitzt, mit dem man während und nach dem Eingriff seine genaue Lage bestimmen kann.
Die Wirkung der Flüssigkeitsaufnahme geschieht sehr schnell, so dass der Patient rasch nach dem Eingriff wieder aufstehen und sich ab dem Folgetag frei bewegen kann.
Zusammenfassend kann die Technik bei folgenden Krankheitsbildern eingesetzt werden
- Bandscheibenverschleiß im LWS-Bereich (Chondrose, Osteochondrose mit oder ohne angrenzendem Wirbelkörperödem). Dabei solltenoch mindesten 50 % der urspünglichen Bandscheibenhöhe erhalten sein. (Sog. "black disc“)
- Discogenes Schmerzsyndrom
- Kleine gedeckte Bandscheibenvorwölbungen (Protrusionen) bedingt durch leichten bis mittelgradigen Verschleiß

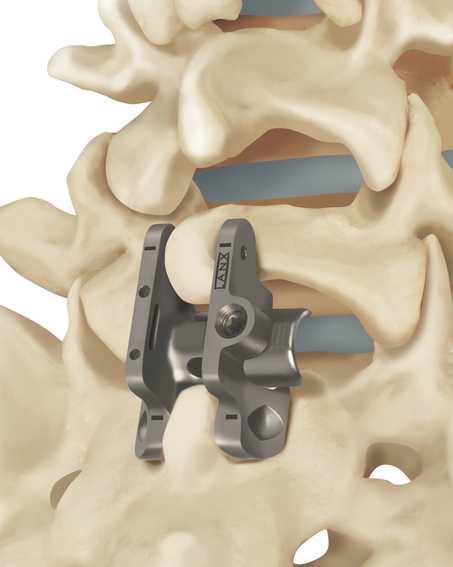
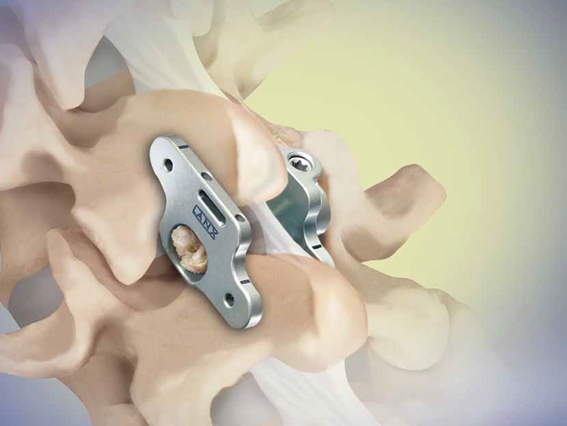
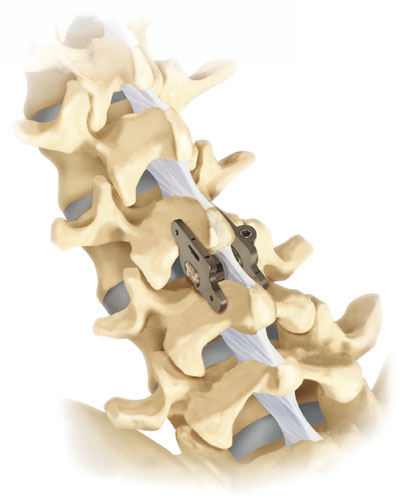
TS-Fusionsimplantat
Minimal-invasives Verfahren zur Wirbelköperfusion an der LWS
Bei ausgeprägtem Bandscheibenverschleiß der Lendenwirbelsäule mit resultierenden hartnäckigen Rücken- und/oder Beinschmerzen bleibt bei Versagen der üblichen konservativen Maßnahmen häufig als letzte Möglichkeit nur die Versteifung (Fusion, Spondylodese) von zweien oder mehreren Wirbeln übrig.
Dies bedeutet in der Regel einen invasiven Eingriff mit Einbringen von Schrauben, Stäben und ggf. auch Ersatz der defekten Bandscheibe. Diese Art der Operation gilt nach wie vor als Goldenstandard. Eine solche Operation ist aber nicht nur aufwendig und risikoanfälliger, sie ist auch gerade bei älteren Patienten mit nur eingeschränkter Narkosefähigkeit häufig nicht oder begrenzt durchführbar.
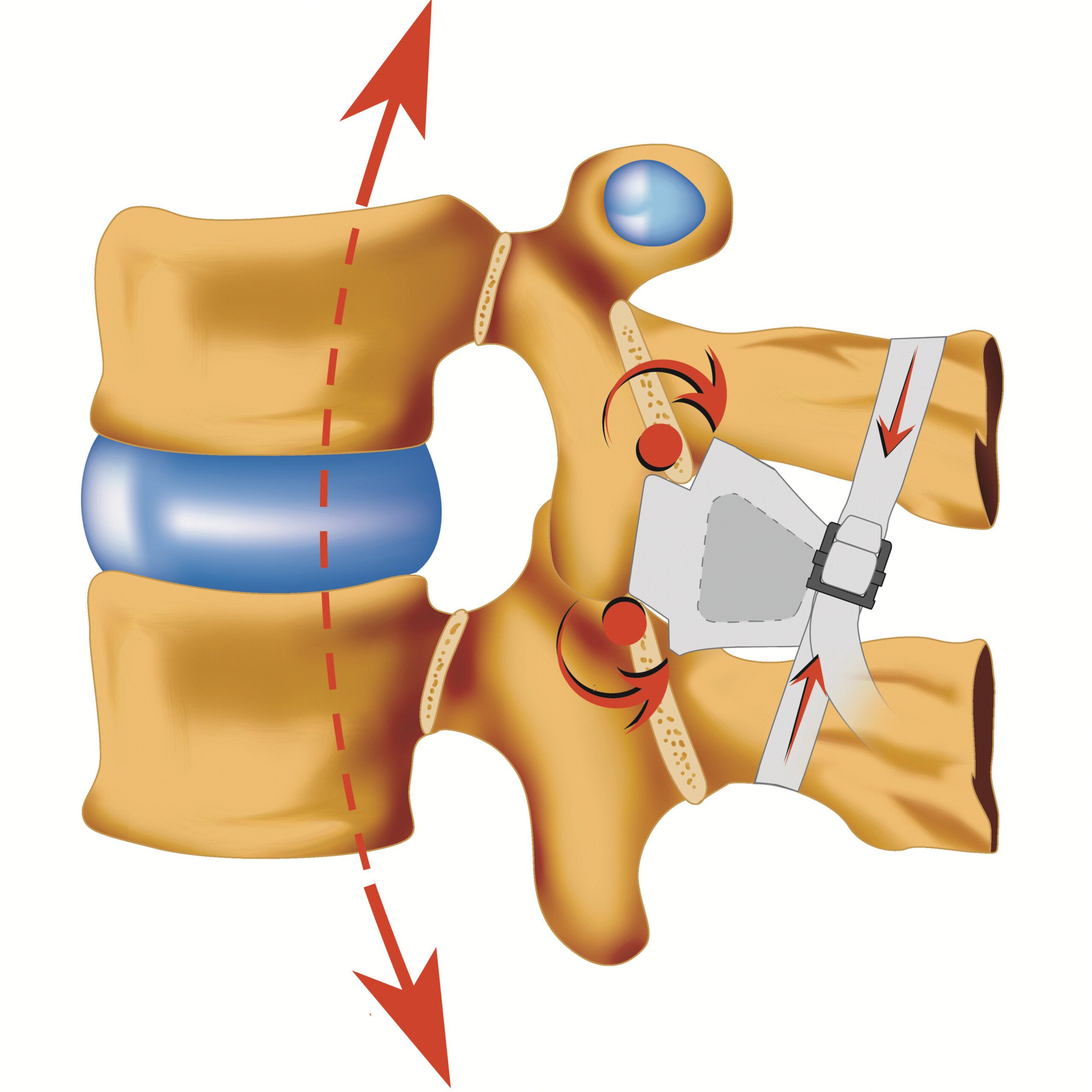
Mit dem TS-Dornfortsatzsystem steht ein minimal-invasives Verfahren als Alternative zur Verfügung. Dabei wird eine speziell entwickelte Plattenkonstruktion zwischen die Dornfortsätze der betroffenen Wirbel eingesetzt und fixiert. Das Implantat kann in der gesamten Brust und auch Lendenwirbelsäule bei einem oder mehreren Segmenten verwendet werden. Es hat sich in biomechanischen Studien als genauso stabil wie ein herkömmliches Pedikelschrauben-Stabsystem gezeigt. Die Operationszeit ist im Vergleich zu den anderen Verfahren deutlich reduziert. Die postoperative Rehabilitation erfolgt in der Regel ebenfalls deutlich schneller.
Das TS - Dornfortsatzsystem eignet sich bei folgenden Diagnosen
- Degeneratives Bandscheibenleiden
- Spinalstenose
- Spondylolisthesis (Grad 1)
- Wirbelkörperfrakturen
- Pseudarthrose nach fehlgeschlagener Fusion